- Почему некоторые люди тяжело переносят прививку от COVID-19
- Болит спина? Проверь мочу
- Снизу — вверх
- Кто в зоне риска
- Анализы
- Боль в пояснице
- Общие сведения
- Виды болей
- Причины
- Заболевания
- Болезнь Бехтерева (анкилозирующий спондилит)
- Остеохондроз поясничного отдела позвоночника
- Искривление позвоночника в поясничном отделе (кифоз, сколиоз)
- Спондилоартроз
- Мочекаменная болезнь
- Боли в различных частях спины
- Диагностика
- Лечение
- Медикаментозное лечение
- Немедикаментозные методы
- Хирургическое лечение
- Профилактика
- Лечение в клинике «Энергия здоровья»
- Преимущества клиники
Почему некоторые люди тяжело переносят прививку от COVID-19
Александр Николаевич, перед вакцинацией обычно предупреждают, что нельзя три дня пить спиртное, после прививки париться в бане — это может сказаться на иммунитете. А нужно ли заранее готовить свой организм к вакцине от коронавируса, как-никак стресс? Принимать иммуностимуляторы, глотать витамины.
Александр Харитонов: В специальной подготовке необходимости нет. Это обычная прививка, как от любых других инфекционных заболеваний. Главное, чтобы человек на момент вакцинации был здоров, у него не обострились хронические заболевания. Если есть склонность к аллергическим реакциям, то, конечно, лучше посоветоваться со своим лечащим врачом.
А к иммуностимуляторам отношусь, если сказать корректно, не совсем хорошо. Уверен — иммунитет должен поддерживаться естественным путем. Человек должен полноценно питаться, много бывать на свежем воздухе, хорошо спать, и тогда иммунная система будет работать. То же самое и с витаминами. Сейчас модно для укрепления организма принимать витамин D. Есть такая возможность — принимайте, и перед прививкой это не повредит. Но тот же витамин D есть в печени трески, витамин A — в моркови. Посмотрите на свой рацион, добавьте естественных витаминов.
Некоторые медики утверждают, что прививаться в разгар заболевания — рискованно. Можно после прививки подхватить инфекцию, тогда нагрузка на организм увеличится и будет тяжело…
Александр Харитонов: Опасность заразиться, действительно, существует, ведь коронавирус передается воздушно-капельным путем, и заразиться, особенно если игнорировать меры защиты, можно в любой момент. Известен уже не один случай, когда между первой и второй прививкой человек подхватил COVID-19. Но как показала практика, эти люди перенесли заболевание без серьезных проблем. Работа иммунной системы по выработке антител начинается в организме уже через неделю после первой прививки. Следовательно, включаются и защитные механизмы.
Когда появляется полноценный иммунитет к вирусу? Сделал вторую прививку — и свободен как ветер?
Александр Харитонов: Нет, не свободен. Только через три недели после второй прививки можно быть уверенным, что выработалось необходимое для полной защиты количество антител.
Это — безусловный алгоритм или все-таки тест для подтверждения необходим?
Александр Харитонов: Тест необязателен. В любом случае на клеточном уровне у вас антитела появятся. Конечно, на сто процентов не защищает никакая вакцина. Но, повторюсь: сделавший прививку человек, даже если он заболеет, перенесет заболевание не в тяжелой форме. И самое главное — он не умрет.
По каким-то внутренним ощущениям можно определить, выработались ли антитела? Я знаю людей, которые очень тяжело переносили даже первую прививку. Молодые, бодрые — кровь с молоком, и, тем не менее, очень тяжело им далась вакцинация…
Александр Харитонов: Вот как раз молодые, сильные остро и быстрее реагируют на первую прививку: организм борется. На второй — все должно быть нормально.
А если никаких осложнений не было ни после первой, ни после второй прививки? Значит, и антител не будет?
Александр Харитонов: Это значит, что все нормально, просто реакция организма была не так заметна. У меня, к примеру, ни после первой, ни после второй — никаких побочных проявлений. Может, слабость была, которую я просто не заметил, потому что напряженно работал. Но антитела выработались.
Я знаю человека, у которого и через месяц после второй прививки не обнаружились антитела. Сказали, что он, возможно, резистентный к вакцине. Это — хорошо или плохо? И что ему делать: бежать прививаться другой вакциной?
Александр Харитонов: Не нужно торопиться и уж тем более не стоит бежать на повторную прививку другого вида. Антитела могут появиться и позже. Опять же, вопрос к качеству используемых тест-систем. В лаборатории, куда пришли на исследование, обязательно нужно сказать, что проводишь анализ после прививки и необходим количественный метод определения. В любом случае, иммунная система привившегося уже готова к встрече с коронавирусом. Она увидит и среагирует на проникновение возбудителя.
В Екатеринбурге есть лаборатории, где бесплатно тестируют горожан на антитела?
Александр Харитонов: Нет.
Многие уверены, что после прививки первые дни нужно сидеть дома, работать удаленно, чтобы не заразить коллег и близких…
Александр Харитонов: Ничего подобного. Все российские вакцины от коронавируса созданы на основе неживого вируса. Человек, которому ввели такую вакцину, не может быть заразным. Версии о заразности привитых возникли, вероятно, на примере вакцины от полиомиелита, там используется живой вирус, и в определенный период нельзя допустить нахождение вместе привитых и не привитых детей.
Нужно ли извещать руководителя на месте работы, что ты прививаешься?
Александр Харитонов: Я думаю, начальник скажет вам за это только спасибо. Хотя в правовом поле это нигде не прописано, что необходимо информировать работодателя и тем более подтверждать это документально. Исключительно добровольная процедура. Но, в конечном счете, все зависит от руководителя. Я в своем коллективе четко знаю: кто переболел, кто привился, кто собирается вакцинироваться. С сомневающимися — работаю. Но никого не будем выгонять или наказывать за отказ от вакцинации.
Много говорится о коллективном иммунитете в обществе. Утверждают: остановить распространение вируса можно, когда 70 процентов людей обзавелись антителами. А в конкретном трудовом коллективе должно быть такое же соотношение для общего иммунитета?
Александр Харитонов: На работе коллективный иммунитет — это когда все 100 процентов сотрудников имеют защитные антитела. Понятно, что коллективы разные. Одно дело, если вместе работают десять тысяч, тогда и 70 процентов хватит. Ну, а если пара десятков человек — действенна только стопроцентная защита.
Зачем рекомендуется после прививки вести на сайте Госуслуг дневник своего самочувствия?
Александр Харитонов: Для учета редких реакций, возможных осложнений, получения рекомендаций и так далее. Кроме того, если вы зарегистрированы на сайте Госуслуг, данные о проведенной вакцинации попадают в федеральный реестр и после второй прививки вам приходит сертификат со специальным кодом, который можно распечатать и представлять как подтверждающий документ. Тому, кто не пользуется сайтом, ставят отметки в обычном прививочном сертификате и заверяют печатью медучреждения.
Болит спина? Проверь мочу
Ноющая боль в пояснице многим знакома не понаслышке. И, в большинстве своем, — это результат перенапряжения мышц. Однако такая же боль является признаком и куда более серьезной проблемы, «разогревающая» мазь при которой уже противопоказана.
Снизу — вверх
Область поясницы, как известно, соответствует проекции сразу нескольких органов, а возникающая здесь боль может быть результатом:
- перенапряжения мышц,
- заболеваний позвоночника и костей таза,
- яичников и матки,
- кишечника,
- почек.
При этом отличить одну патологию от другой только по характеру боли, чаще всего, довольно проблематично. Поэтому внимание клинициста направлено на анамнез, осмотр и сопутствующие признаки.
Так, если боли в пояснице предшествовали симптомы цистита – «под подозрение» немедленно попадают почки.
Дело в том, что пиелонефрит (или бактериальное воспаление почек), в большинстве случаев, имеет именно восходящий характер. И начинается с «классических» признаков мочевой инфекции:
- учащенного мочеиспускания
- и ложных позывов «в туалет»,
- болезненности в области паха
- и/или при мочеиспускании,
- жжения в области уретры
- и значимого ухудшения общего самочувствия.
Примечательно и то, что такие симптомы могут носить как яркий, так и стертый, слабовыраженный характер. Сильно зависят от индивидуальных особенностей иммунитета. И требуют обследования даже в случае незначительных «неудобств».
Без лечения, мочевая инфекция довольно быстро «перебирается» на уровень почек, что и провоцирует появление тупой, ноющей боли в пояснице, которую легко можно спутать, например, с «радикулитом».
Однако, последний никогда не сопровождается лихорадкой, тогда как при пиелонефрите температура тела достигает 40 градусов и выше.
Характерно, что такая температура довольно слабо «реагирует» на жаропонижающие средства. И без антибиотиков, ситуация может закончиться сепсисом, формированием крупных гнойных очагов (карбункул) и гнойным расплавлением почки, требующие хирургического вмешательства. .
Кто в зоне риска
Главными виновниками пиелонефрита, как и в целом мочевых инфекций, являются бактерии:
Однако воспаление может быть вызвано и другими видами бактерий, а также грибами рода Candida.
Поэтому группу повышенного риска по пиелонефриту составляют люди с:
- уже имеющимися хроническими заболеваниями мочевой и половой систем (уретрит, цистит, вагинит и другие), которые служат источником инфекции;
- заболеваниями, провоцирующими застой мочи:
- мочекаменная болезнь,
- аденома простаты,
- опухоли мочевого пузыря и матки
- и некоторые другие;
- и сниженным иммунитетом (хронический стресс, переохлаждение, авитаминоз, послеоперационный период и другие).
А особенно подвержены пиелонефриту женщины, ввиду широкой и короткой уретры, и дети до 7 лет.
Анализы
При появлении первых же симптомов мочевой инфекции необходимо сдать:
- общий анализ крови с лейкоцитарной формулой (1.0.D2.202)
- и общий анализ мочи (6.1.D1.401).
Правда важно отметить, что повышения лейкоцитов крови, свойственного всем воспалительным процессам, при пиелонефрите может и не быть.
Тогда как в моче повышение лейкоцитов, бактерий и нитритов является признаком обязательным.
Однако общий анализ мочи способен подтвердить, но не указать уровень распространения мочевой инфекции. И для этого следует пройти УЗИ почек.
Особенностью пиелонефрита чаще является односторонне поражение почек, которое и видно по результатам УЗИ. Правда и здесь сильно «обольщаться» не стоит, ведь в некоторых случаях воспаление может носить атипичный характер, и тогда на УЗИ почки могут выглядеть «вполне прилично», не смотря на все признаки имеющегося воспаления.
Боль в пояснице
Боль в пояснице – это тот симптом, на который редко обращают внимание. Большинство людей связывает ее с работой в сидячем положении, подъемом тяжестей или остеохондрозом и не спешит обращаться к врачу. На самом деле, это состояние может сигнализировать о заболеваниях почек, печени или кишечника, да и проблемы с опорно-двигательным аппаратом не пройдут сами собой. Только своевременный осмотр специалиста и полноценное обследование помогут выявить причину боли и подобрать правильное лечение.
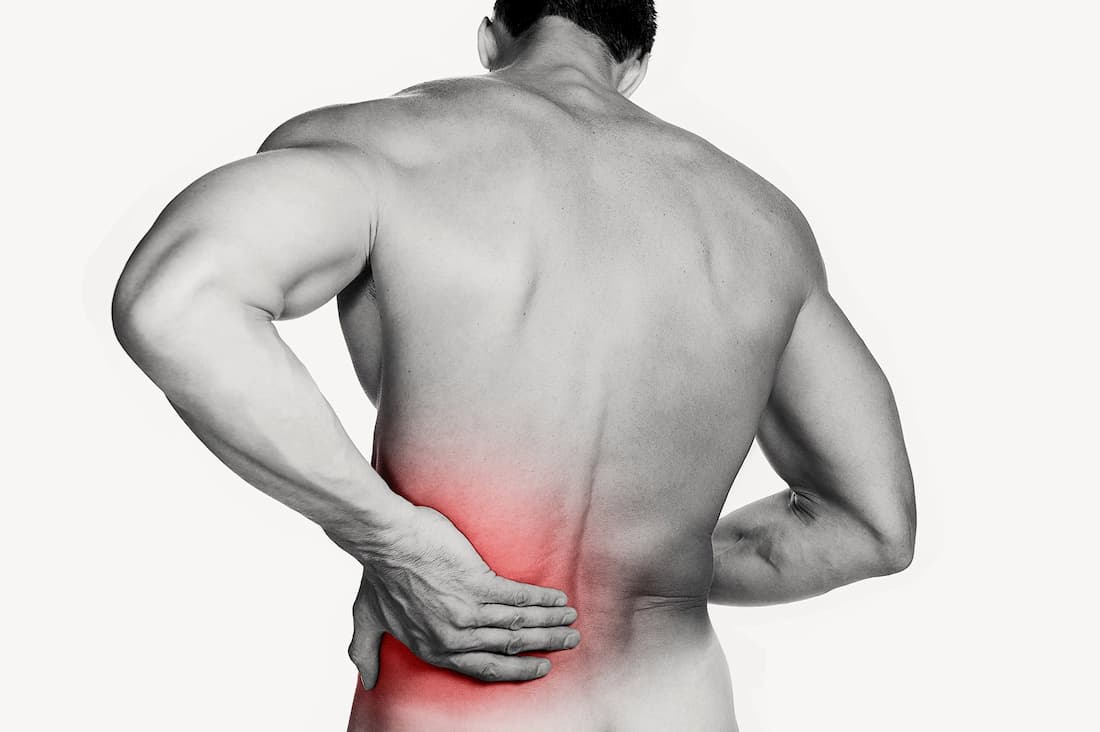
Общие сведения
Поясница – это область, испытывающая значительную нагрузку из-за нахождения в вертикальном положении. Позвоночный столб представлен пятью крупными позвонками, которые дополнительно укрепляются мышечным каркасом. 9 из 10 случаев боли в этой области провоцируются именно патологией опорно-двигательного аппарата: остеохондрозом, спазмом мышц, грыжей межпозвоночного диска, защемлением нервного корешка.
Остальные 10% случаев связаны с заболеваниями внутренних органов, расположенных в проекции поясницы: почек, мочеполовой системы, кишечника, печени. Даже врач при осмотре не всегда может точно определить причину болей, вот почему это состояние требует тщательной лабораторной и инструментальной диагностики.
Виды болей
Первое, о чем спрашивает врач – это характер ощущений. В зависимости от вызвавшей ее причины, боль в пояснице может быть:
- острая: обычно возникает резко, отличается высокой интенсивностью; длительность ощущений составляет не более 1,5 месяцев;
- подострая: продолжается 6-12 недель;
- хроническая: ощущения любой интенсивности, длящиеся 12 недель и более;
- преходящая (переменная): появляется периодически;
- ноющая;
- тупая;
- сильная, средней интенсивности, слабая.
Это деление условно. В зависимости от ситуации и обстоятельств, характер и продолжительность ощущений могут меняться. Важно описать их врачу как можно полнее.
Причины
Причин, по которым начинает болеть спина в области поясницы, очень много. Чаще всего провоцирующими факторами служат:
- переохлаждение;
- подъем тяжестей;
- неравномерное распределение нагрузки (на фоне беременности, нарушений осанки, патологии опорно-двигательного аппарата);
- инфекционное поражение;
- заболевания опорно-двигательного аппарата;
- воспалительные процессы, в том числе аутоиммунные;
- длительное нахождение в неудобном положении;
- изменение состава костной ткани (остеопороз);
- объемные процессы: доброкачественные и злокачественные опухоли, абсцессы;
- гормональные изменения (менструация, беременность, климакс);
- заболевания почек (мочекаменная болезнь, пиелонефрит, гломерулонефрит, абсцессы);
- патология желудочно-кишечного тракта;
- болезни матки и придатков у женщин, простаты у мужчин и т.п.
Заболевания
Боль в пояснице может быть симптомом различных заболеваний опорно-двигательного аппарата и внутренних органов. Главная задача врача – выяснить, что именно послужило причиной ухудшения состояния и принять необходимые меры.
Вот патологии, встречающиеся наиболее часто.
Болезнь Бехтерева (анкилозирующий спондилит)
Это системное воспалительное заболевание, при котором происходит сращивание отдельных позвонков в единый конгломерат. Одновременно происходит отложение кальция в связках, стабилизирующих позвоночник, в результате чего пораженная область практически полностью теряет подвижность.
Отличительные черты боли в пояснице при болезни Бехтерева включают:
- увеличение интенсивности в состоянии покоя, особенно при длительном нахождении в горизонтальном положении;
- скованность движений в поясничной области;
Остеохондроз поясничного отдела позвоночника
Это очень распространенное заболевание, при котором происходит истончение межпозвоночных дисков, выполняющих роль амортизаторов. В результате происходит раздражение нервных корешков и спазмы окружающих мышц, вызывающие сильную боль. На поздней стадии заболевания формируется грыжа межпозвоночного диска, которая может давить на спинной мозг, усиливая болевые ощущения.
При остеохондрозе боль усиливается:
- при подъеме из сидячего или горизонтального положения;
- при попытке лечь на живот;
- при наклонах.
Если заболевание стало причиной формирования массивной грыжи, болевые ощущения в пояснице нередко сопровождаются онемением и или слабостью одной, или обеих ног.
Искривление позвоночника в поясничном отделе (кифоз, сколиоз)
Болевые ощущения при этой патологии возникают на средней и поздней стадии развития заболевания. Дискомфорт возникает обычно к концу дня и нередко сопровождается усталостью спинных мышц. Боль обусловлена чаще спазмом мышц позвоночника, а также возможно спазмирование мышц на удалении (ягодичных, околосуставных мышц верхних и нижних конечностей).
Спондилоартроз
Это дегенеративно-дистрофическое заболевание хрящевой ткани, покрывающей межпозвоночные диски. Она постепенно истончается и разрушается, вокруг области поражения появляются костные разрастания (остеофиты). В результате сокращения расстояния между позвонками, сужается позвоночный канал, происходит раздражение нервных корешков и спинного мозга.
Боль при этой патологии:
- усиливается после нагрузки (длительного пребывания в стоячем положении, ходьбы) и проходит после отдыха;
- сопровождается скованностью движений, сначала по утрам, затем постоянной;
- может отдавать в бедро и область тазобедренного сустава.
Мышцы в области поражения спазмируются и постоянно пребывают в напряжении, что тоже усиливает болевые ощущения.
Мочекаменная болезнь
Приступ мочекаменной болезни характеризуется сильнейшими поясничными болями со стороны пораженной почки. При этом ощущения не меняются в зависимости от позы, человек не может найти положение, в котором они хоть немного ослабевают. Приступ часто сопровождается сокращением количества мочи и изменением ее цвета на красноватый.
Боль в пояснице также может быть следствием:
- альгоменореи (болезненных месячных);
- беременности;
- воспаления поджелудочной железы;
- остеомиелита;
- непроходимости кишечника;
- аппендицита и т.п.
Боли в различных частях спины
Локализация болевых ощущений может многое сказать об их причине. Боль в верхней части поясничной области может быть следствием:
- заболеваний позвоночника;
- травмы;
- спазма мышц на фоне их перенапряжения;
- сердечно-сосудистых заболеваний;
- опухолей;
- заболеваний желудочно-кишечного тракта.
Если эпицентр находится в нижней части поясницы, в список вероятных причин входит, помимо заболеваний позвоночника:
- патология почек (пиелонефрит, мочекаменная болезнь);
- нарушение работы кишечника (запор, метеоризм);
- спазмы или воспалительный процесс в органах малого таза (сальпингооофорит, эндометрит);
- физиологические причины, в частности, беременность;
- защемление седалищного нерва.
Смещение боли вправо или влево может говорить о поражении соответствующего корешка спинного мозга, почки.
Диагностика
Диагностика боли в пояснице требует проведения комплексного обследования. Первым этапом поиска причины является опрос. Врач уточняет:
- локализацию боли;
- ее характер и длительность;
- причины, вызывающие приступ или усиливающие болевые ощущения;
- обстоятельства, при которых состояние улучшается (определенная поза, неподвижность, прием лекарственных препаратов и т.п.).
В обязательном порядке собираются данные о перенесенных травмах и заболеваниях, уже выявленных хронических патологиях. Дальнейший возможный диагностический поиск на усмотрение врача включает в себя:
- общий анализ крови и мочи: помогает выявить воспалительный процесс в организме, патологию почек;
- биохимический анализ крови для выявления признаков поражения почек, поджелудочной железы, печени и желчного пузыря и т.п.;
- УЗИ органов брюшной полости и малого таза, у мужчин – УЗИ предстательной железы;
- УЗИ почек;
- рентгенографию, КТ или МРТ поясничного отдела позвоночника;
- рентген органов грудной клетки.
При подозрении на какую-либо патологию после обзорной диагностики и осмотра, назначаются более прицельные анализы, обследования и консультации узких специалистов. Они позволяют уточнить или опровергнуть диагноз.
Лечение
Лечение боли в пояснице зависит от ее причины. Патологией может заниматься и невролог, и уролог, и гинеколог, и хирург. Если речь идет о заболеваниях опорно-двигательного аппарата, врачи используют медикаментозные, немедикаментозные и хирургические методы улучшения состояния пациента.

Медикаментозное лечение
Наиболее распространенными средствами устранения поясничных болей являются нестероидные противовоспалительные средства (НПВС). Это препараты на основе диклофенака, нимесулида, ибупрофена, мелоксикама и их производных. Они назначаются в виде таблеток, внутривенных и внутримышечных уколов, ректальных свечей, а также кремов, мазей и пластырей для местного применения. Решение о дозировке средства, а также длительности курса принимает врач, поскольку бесконтрольное употребление этих препаратов может стать причиной неприятных побочных эффектов.
При неэффективности НПВС врачи назначают гормональные средства (кортикостероиды). Они также останавливают воспалительный процесс и способствуют уменьшению болевых ощущений.
Третья группа препаратов, улучшающих состояние пациента – спазмолитики (мидокалм, сирдалуд). Они снимают мышечные спазмы в области поясницы.
Дополнительно могут быть назначены:
- противоотечные средства для уменьшения отека защемленного корешка;
- витамины группы B для улучшения нервной проводимости;
- седативные препараты.
Немедикаментозные методы
Немедикаментозное лечение дополняет лекарственные схемы. В зависимости от клинической ситуации оно может включать:
- физиотерапевтические процедуры (магнитотерапию, лазерное воздействие, электрофорез и т.п.);
- лечебную физкультуру: курс упражнений разрабатывается индивидуально в соответствии с основным и сопутствующими заболеваниями; гимнастика должна выполняться регулярно, не только в кабинете клиники, но и дома, только в этом случае она оказывает эффект;
- общеукрепляющий и лечебный массаж (проводится вне обострений);
- иглорефлексотерапию;
- мануальную терапию и помощь остеопата.
Хирургическое лечение
Помощь хирургов необходима, если лечащий врач на основании общей картины выявляет одно из показаний к оперативному лечению. Само по себе наличие грыжи межпозвонкового диска не является показанием к оперативному лечению вне зависимости от ее размеров. В зависимости от показаний, врачи могут удалить грыжу межпозвоночного диска, устранить сдавление корешка спинного мозга, убрать опухоль и т.п. Решение о проведении той или иной операции принимается в индивидуальном порядке.
Профилактика
Самый действенный способ профилактики болей в пояснице – скорректировать свой образ жизни, чтобы щадить и почки, и позвоночник, и органы малого таза, но если боль все же возникла, то это должно стать поводом для внеочередного обращения к специалисту:
- избегать переохлаждений;
- не допускать гиподинамии;
- заниматься спортом на любительском уровне (плавание особенно благотворно влияет на состояние позвоночника и мышц спины);
- правильно и сбалансировано питаться: не допускать переедания, минимизировать жирную, острую, чрезмерно соленую пищу;
- исключить алкоголь и никотин;
- выпивать ежедневно не менее 1,5 литров чистой воды без учета чая, кофе или соков;
- держать индекс массы тела на нормальном уровне: избыток веса плохо влияет на состояние позвоночника, а недостаток может стать причиной опущения почек.
Если у человека уже диагностирована патология опорно-двигательного аппарата, желательно минимум дважды в год, согласно европейским и российским рекомендациям по реабилитации патологии позвоночника, проходить профилактические курсы в соответствии с назначением врача.
Лечение в клинике «Энергия здоровья»
Если Вас стали беспокоить боли в спине, добро пожаловать в клинику «Энергия здоровья»! Здесь Вас ждут опытные врачи различных специальностей, а также современное диагностическое оборудование, которое поможет точно определить причину болевых ощущений. При выборе лечения мы руководствуемся принципом комплексного подхода и используем:
- современные медикаментозные схемы, подбирающиеся индивидуально;
- лекарственные блокады для быстрого снятия боли и восстановления подвижности;
- разнообразные курсы физиотерапии для лечения и профилактики заболеваний;
- собственный кабинет ЛФК, где Вам подберут комплекс лечебной гимнастики, обучат правильному выполнению упражнений и помогут организовать ежедневные занятия в домашних условиях;
- массажный кабинет, где доступен общеукрепляющий и лечебный массаж поясничной области и всего тела;
- сеансы иглорефлексотерапии и мануальной терапии.
Вместе мы найдем подход к лечению любых патологий. На протяжении всего курса терапии Вас будут наблюдать профильные специалисты.
Преимущества клиники
Современная медицина – это максимальная эффективность и удобство для пациента. Клиника «Энергия здоровья» оснащена в соответствии с последними стандартами диагностики и лечения заболеваний. Мы предлагаем каждому пациенту возможность получить максимум информации о состоянии его здоровья. К Вашим услугам:
- опытные врачи, регулярно совершенствующие свою квалификацию;
- разнообразные диагностические и лечебные манипуляции, включая малые хирургические вмешательства;
- индивидуальный подбор терапии в соответствии с результатами обследования;
- прием по предварительной записи в удобное для Вас время;
- собственная парковка и удобное расположение клиники недалеко от станции метро;
- доступные цены на все медицинские услуги.
Боль в спине – это необязательно проблемы с позвоночником или мышцами. Даже небольшой дискомфорт может быть признаком опасных заболеваний, таких как мочекаменная болезнь или злокачественные опухоли. Не игнорируйте этот симптом, записывайтесь на обследование в клинику «Энергия здоровья».


